
Zmiany wtórne w przebiegu mózgowego porażenia – przykurcze
Definicyjnie przykurcz to stan skrócenia i stwardnienia mięśni, ścięgien lub innych tkanek, często prowadzący do deformacji i sztywności stawów.
W przebiegu MPD przykurcze nie pojawiają się z dnia na dzień, dziecko nie rodzi się z nimi ani nie ma określonego wieku, w którym mogą się pojawić. Jest to pewien proces, który przebiega w krótszym lub dłuższym czasie.
Ale od początku…
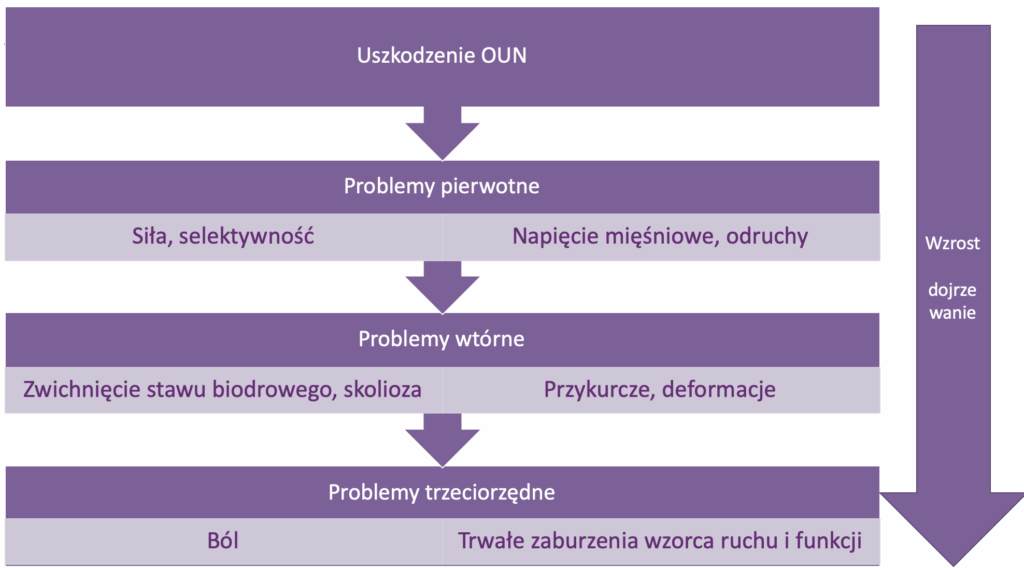
MPD powstaje na skutek uszkodzenia centralnego układu nerwowego, konkretnie mózgu. A to mózg odpowiada za kontrolę ciała i wszystkich jego układów w tym układu mięśniowo-szkieletowego. Jeśli praca mózgu jest zaburzona to pojawiają się pierwotne objawy np. zmniejszona siła mięśniowa, zmniejszona selektywność ruchu, zaburzenia napięcia mięśniowego, wygórowanie odruchów itd.
Powoduje to dysbalans mięśniowy[1] w poszczególnych segmentach ciała i widzimy, że dziecko cały czas ustawia dany staw lub część ciała w jednej pozycji np. cały czas ma zgięte łokcie albo cały czas prezentuje „baletowe” ustawienie stóp.
Jeśli utrzymuje tą pozycję przez cały czas lub nawet większość czasu to mózg dostaje informację, że ta pozycja jest pożądana (budowanie schematu ciała) i zaczyna dostosowywać tkanki do takich warunków.
Z drugiej strony mięsień najlepiej działa, jest najsilniejszy w swoim środkowym zakresie ruchu, więc jeśli cały czas jest w jednej pozycji lub pracuje w zmniejszonym zakresie ruchu to mózg znowu dostaje informację, że musi coś zrobić tj. dostosować długość mięśnia tak, aby miał możliwości lepszej, silniejszej pracy (uwarunkowania biomechaniczne).
I tak właśnie rozwijają się przykurcze, mózg powoli pozbywa się „długości mięśnia” (sarkomerów). Są to tak zwane zmiany wtórne, na które mamy znaczny wpływ, możemy je ograniczać a nawet im zapobiegać.
Oczywiście sam proces zmiany tkankowej nie jest tak prosty. W mięśniu zachodzi szereg zmian jak np. zmiana długości sarkomerów mięśniowych, zmiana typu włókien, stężenia ECM, sztywności włókien i pęczków włókien, a nawet liczby komórek macierzystych. Do tego dochodzą zmiany innych tkanek jak chociażby powięzi (co generalnie jest większym problemem niż mięsień), ścięgien, nerwów, torebek stawowych itd. Jednak na potrzeby łatwego wyjaśnienia staram się wszystko uprościć. Jeśli chcecie więcej to wystarczy poszukać w sieci:
Pathophysiology of Muscle Contractures in Cerebral Palsy
Novel insights into cerebral palsy
Objaśnienia do niektórych artykułów w całym tekście znajdziecie na mojej grupie – Rozmowy o MPD po godzinach.
W Polskiej literaturze znajdziemy podział na przykurcze dynamiczne i utrwalone – jest to dokładne to samo o czym piszę powyżej. Przykurcz dynamiczny jest wtedy, gdy ruch jest jeszcze możliwy do wykonania, ale wyczuwamy podczas ruchu biernego pewien opór (mięsień zaczyna sztywnieć). Opór ten z czasem narasta, zakres ruchu się zmniejsza aż do całkowitego usztywnienia danego segmentu.
Aby ocenić postęp tej zmiany można użyć zmodyfikowanej skali Ashworth, która służy do oceny nasilenia oporu tkanek miękkich podczas ruchu biernego, chociaż w wielu źródłach opisywana jest jako skala do pomiaru spastyczności. Tak też zresztą była oryginalnie opisana w 1964 r przez autora Bryana Ashwortha, tyle że nasze postrzeganie spastyczności znacznie się od tamtego czasu zmieniło i mocno rozróżniamy w tej chwili hipertonię pochodzenia neuralnego od tej pochodzenia nie neuralnego. I jeśli chcemy ocenić spastyczność to raczej użyjemy skali Tardieu.
Modified Ashworth scale – wikipedia
O co chodzi z tą hipertonią pochodzenia neuralnego i nie neuralnego? No cóż… nadal to dokładnie ten sam proces, tylko znowu inaczej nazwany. Komponenty neuralne to pierwotne zaburzenia np. spastyczność a komponenty nieneuralne to zmiany wtórne, które z czasem zachodzą w mięśniu.
Ale my jako gatunek ludzki chyba lubimy odkrywać rzeczy na nowo, nazywać je inaczej i opisywać wciąż od nowa…. Tak oto powstał europejski konsensus w 2017 roku 🙂
Ale może właśnie jest to potrzebne, bo pozwala nam kolejny raz analizować rzeczy, odkrywać nowe składowe, patrzeć z innego kąta i może w ten sposób znajdować nowe rozwiązania i metody leczenia.

Przykurcze mogą wystąpić wszędzie.
Dosłownie. Każda część ciała, jeśli przez dłuższy czas będzie w bezruchu w jednej pozycji może rozwinąć przykurcz. Przykurcze nie powstają tylko z powodu hipertonii (w tym spastyczności). Widzimy je także u dzieci wiotkich, które np. ciągle unoszą zgięte w łokciach ręce, aby pomóc sobie w utrzymaniu równowagi. Po dłuższym czasie pojawia się trudność z wyprostem łokci. Czyli w tym przypadku przykurcz rozwija się na tle kompensacyjnym a nie na tle bezpośrednio zaburzeń neuronalnych.
Mam poczucie, że zbyt dużo uwagi poświęcamy spastyczności a zbyt mało sile mięśniowej i selektywności, a te dwie składowe są równie ważne w tworzeniu się przykurczy. Choć śmiem twierdzić, że siła mięśniowa i selektywność, a inaczej mówiąc kontrola i sterowanie ruchem są nawet ważniejsze.
Jeśli kiedykolwiek mieliście w gipsie kończynę przez kilka tygodni to zapewne na własnej skórze odczuliście ograniczenie ruchu po zdjęciu gipsu, to też jest przykurcz. Natomiast przyczyna jego rozwoju jest inna.
Mózg jest genialnym organem – jeśli czegoś nie używamy to to zanika. Jeśli osoba nie wykorzystuje danego zakresu ruchu to on zanika…
Przykurcze w MPD występują zwykle w zgięciu w stawach biodrowych i kolanowych oraz w zgięciu podeszwowym w stawach skokowych. Czasami rozwijają się przykurcze wyprostne stawu biodrowego i kolanowego oraz przykurcze zgięcia grzbietowego w stawie skokowym.
To samo dotyczy kończyn górnych, najczęściej pojawiają się przykurcze zgięciowe palców, nadgarstka w zgięciu dłoniowym, pronacji przedramienia, zgięcia łokcia, zgięcia i rotacji wewnętrznej w stawie ramiennym. Mogą również rozwinąć się przykurcze w obrębie barków i szyi oraz całego tułowia.

Co robić, aby nie dopuścić do rozwoju przykurczu? Bo wiemy, że zawsze lepiej zapobiegać niż leczyć, choć nie zawsze się da.

Pierwszą „bronią” w walce z rozwojem przykurczy jest fizjoterapia i terapia zajęciowa, która w swoich metodach i technikach pomaga wykorzystać pełen zakres ruchu najlepiej aktywnie, a jeśli się nie da, to przynajmniej biernie. Choć obecnie biorąc pod uwagę możliwości ortotyki i sprzętu bierne utrzymanie zakresu ruchu możemy zapewnić przez odpowiednie pozycjonowanie i zaopatrzenie ortotyczne a podczas zajęć z fizjoterapeutą możemy skupić się na aktywnym wykorzystaniu mięśni w jak największym zakresie ruch.
Przez pozycjonowanie rozumiem wykorzystanie pionizatorów, siedzisk, zaopatrzenia nocnego, ortez tak aby przez minimum 4-6 godzin na dobę a najlepiej 8 godzin utrzymać pożądany zakres, bo tyle właśnie czasu potrzeba, aby tkanki nie zaczęły się obkurczać. Więc mówiąc szczerze nie ma wyjścia, nie da się tego zrobić podczas sesji terapeutycznej, trzeba pozycjonowanie włączyć w życie codzienne.

Drugim pomocnym narzędziem jest gipsowanie. Można wykonywać gipsowanie hamujące, kiedy jeszcze nie ma przykurczu, ale chcemy wpłynąć na regulację napięcia mięśni lub gipsowanie seryjne, kiedy mamy już początki przykurczu i chcielibyśmy zwiększyć zakres ruchu. Gipsowanie może być poprzedzone podaniem BTX-A (toksyny botulinowej) lub nie.
Wręcz sugerując się badaniami naukowymi i moim doświadczeniem klinicznym często zaczynam tylko od gipsowania bez podania BTX-A.
Jeśli metody czysto zachowawcze nie przynoszą oczekiwanych rezultatów można wspomóc leczenie farmakologią, czyli rozluźniającymi lekami doustnymi lub iniekcjami BTX-A (toksyny botulinowej) co w wielu przypadkach pomaga wprowadzić sprzęt i pozycjonowanie, szczególnie u dzieci starszych (powyżej 2 rż), które mają dużą hipertonię i nigdy wcześniej nie używały żadnego sprzętu. Musimy, zrozumieć, że pozycjonowanie jest ważne, ale wprowadzenie go na siłę u dziecka, które pod żadnym kontem nie ma wprowadzonej regulacji napięcia mięśniowego, np. farmakologia doustna, BTX-A, SDR czy ITB, może powodować ból, niewygodę, zniechęcenie, zaburzenia snu a w efekcie rezygnację rodziny ze stosowania danych pomocy.
Musimy pamiętać, że sama farmakologia doustna, BTX-A, SDR czy ITB (pompa baklofenowa) nie zlikwidują i nie zmniejszą przykurczy ani zaburzeń kostnych, bo są to metody wpływające na napięcie a nie na strukturę (kość, mięsień czy powięź). Dlatego czasami np. po SDR trzeba wykonać jeszcze zabieg ortopedyczny.
A co, jeśli przykurcz już jest i jest utrwalony?
Jeśli dany segment, staw jest na tyle sztywny, że nie jesteśmy w stanie w żaden zachowawczy sposób go rozciągnąć i zmobilizować do ruchu musimy sięgnąć do metod znacznie bardziej inwazyjnych.
Chirurgia ortopedyczna ma dużo do zaoferowania i chyba nie sposób opisać wszystkich technik i możliwości, bo trzeba by było przepisać książki medyczne. Postaram się zatem podać kilka najczęstszych przykładów.
Chirurgię ortopedyczną można z grubsza podzielić na zabiegi w obrębie kości i zabiegi w obrębie tkanek miękkich, o kościach później.
Tkanki miękkie takie jak mięśnie, więzadła, powięzie można wydłużać w sposób mniej lub bardziej inwazyjny. Można i czasami trzeba uwalniać również nerwy i naczynia, bo ich ruchomość również może być ograniczona ze względu na obkurczenie otaczających tkanek.
Pierwsza i najczęściej stosowana metoda to wydłużanie. Można to opisać na przykładzie mięśnia trójgłowego łydki.
Critical evaluation of the surgical techniques to correct the equinus deformity

Ogromne znaczenie dla funkcji ma poziom, na którym wydłużanie zostanie zrobione. Wydłużania w obrębie ścięgna Achillesa pozwalają na uzyskanie pożądanego zakresu ruchu, jednak w związku z tym, że wpływają i na mięsień brzuchaty i płaszczkowaty oraz wydłużają ścięgno, skracając tym samym brzusiec mięśniowy (czyli część aktywną) powodują znaczne osłabienie tego kompleksu mięśniowego (po wydłużaniu ścięgna Achillesa mięsień traci 50% swojej siły Graphics-based modeling and analysis of gait abnormalities). Ponadto mięsień płaszczkowaty jest bardzo wrażliwy na wydłużanie, już 1cm wydłużenia powoduje utratę 30% generacji siły a 2cm to utrata aż 85% generacji siły. Może to nie mieć dużego znaczenia u dzieci, u których ten mięsień jest i tak nieaktywny, które są dziećmi nie chodzącymi. Ale jeśli pomyślimy o dzieciach chodzących to mięsień ten odgrywa ogromną rolę w kontroli postawy i jest głównym generatorem ruchu w chodzie. Jego osłabienie często powoduje wtórnie chód kuczny, czyli chód ze zgiętymi kolanami a to powoduje szereg niechcianych następstw i długo terminowo ograniczenie funkcji chodu. Zatem w takim przypadku warto rozważyć wydłużanie na wyższym poziomie, gdzie ingerencja będzie dotyczyła głównie powięzi a nie samych włókien mięśniowych i będzie możliwość zróżnicowania pomiędzy mięśniem płaszczkowatym a brzuchatym. W spastycznych diplegiach często mięsień płaszczkowaty jest znacznie osłabiony a wydłużenia wymaga brzuchaty. Często taki zabieg (Baumana) musi być połączony z seryjnym gipsowaniem od razu po zabiegu, aby jeszcze bardziej zwiększyć zakres ruchu.
Każdy mięsień ze względu na swoją morfologię i funkcję reaguje inaczej na wydłużania. Dla kontrastu mięsień biodrowo-lędźwiowy jest znacznie mniej wrażliwy i jego nadmierne wydłużenie jest raczej trudne do zrobienia, natomiast 4cm wydłużenia zmniejszają generację siły o 50%.

Kolejną grupą zabiegów są zabiegi z bardzo małego dojścia operacyjnego. PERCS, SPML (selektywne przezskórne wydłużanie mięśniowo-powięziowe) czy fibrotomia.
Zabiegi te są do siebie podobne. Wykonywane z bardzo małego dojścia operacyjnego, praktycznie niewidocznego, wykonywane skalpelem lub igłą, na wielu poziomach. Zaletą jest to, że pacjent bardzo szybko dochodzi do siebie, zabieg trwa krótko a efekt jest natychmiastowy. Czasami po zabiegu warto zastosować gipsowanie, ale nie zawsze. Minusem jest to samo co plusem… czyli małe dojście operacyjne – utrudnia to chirurgowi zobaczenie co właściwie nacina. Więc przecinane są zarówno powięzie jak i włókna mięśniowe a miejsca dobierane są wedle odczuć badającego. Przy SPML i fibrotomi są to praktycznie nakłucia, przy PERCS niewielkie nacięcia. Bardzo dużo zależy od doświadczenia chirurga i osoby asystującej. Minusem są również zbliznowacenia, które w dłuższej perspektywie mogą ograniczać ponownie zakres ruchu.
Metoda ta w świecie medycyny jest stosunkowo nowa i w świetle niewystarczających badań naukowych różnie traktowana przez lekarzy ortopedów.
Jest to również ingerencja w strukturę mięśnia a zatem może powodować niechciany efekt osłabienia mięśnia.
To co jest bardzo ważne to postępowanie po zabiegach. Nieważne jaką metodą chirurgiczną się wesprzemy, dziecko nadal będzie miało uszkodzony układ nerwowy, który jest pierwotną przyczyną przykurczu. Więc jeśli będzie rosło i nie zastosujemy odpowiedniego zabezpieczenia (pozycjonowanie, ortotyka, terapia) problem będzie powracał, ponieważ leczenie chirurgiczne w MPD jest tylko leczeniem objawowym zmian wtórnych. Mam poczucie, że zrozumienie tej zależności wielu osobom stwarza trudność.
W ten sposób można by opisać każdy mięsień. Jednak współczesne podejście do MPD jest takie, aby jak najczęściej próbować uniknąć zabiegów ingerujących w mięśnie, ponieważ wiemy, że mięśnie w MPD i tak są słabe a ich kontrola zaburzona, nie chcemy dodatkowo ich osłabiać.
Więc metody zachowawcze muszą być szybko wdrażane. A metody regulujące napięcie mięśniowe (jak leki doustne, iniekcje BTX-A, iniekcje alkoholowe, blokady nerwów, SDR – selektywna rizotomia grzbietowa, ITB – pompa baklofenowa) powinny być mocno rozważone oczywiście z indywidualnym podejściem do każdego dziecka. Dzieci ze spastycznością, które nie mają utrwalonych przykurczów, odniosą duże korzyści z leczenia spastyczności, podczas gdy pacjenci z dyskinezami mają zmienną odpowiedź (czyli w niektórych przypadkach jesteśmy w stanie zredukować podwyższone/zmienne napięcie, w innych nie), a z atetozą nie odnoszą żadnych korzyści. Czas wprowadzenia leczenia spastyczności jest kontrowersyjny. Większość klinicystów zgadza się, że im wcześniej zmniejszy się spastyczność, tym lepsze będą wyniki.
Toksynę botulinową można wstrzykiwać już od 1 roku życia. Nie ma górnej granicy wieku, jednak po skróceniu mięśnia, co następuje z wiekiem, efekt złagodzenia spastyczności nie będzie widoczny z powodu przykurczów.
Ostatnim tematem, na który trzeba zwrócić uwagę dyskutując o przykurczach są tzw zaburzenia dźwigniowe, które mogą wytwarzać, prosto mówiąc, fałszywy obraz przykurczu.
Zaburzenia dźwigniowe to nic innego jak nieprawidłowe ustawienie kości względem siebie, ich zniekształcenia lub deformacje.
Przykładem może być często spotykany w spastycznych diplegiach chód kuczny. Czyli stopy płasko na ziemi, zwiększone zgięcie grzbietowe stawów skokowych, zgięcie kolan, zgięcie bioder, przodopochylenie lub tyłopochylenie miednicy i często pochylenie tułowia.

How much muscle strength is required to walk in a crouch gait?
Problem w tym, że ten wzorzec chodu jest najmniej ergonomiczny, ma dużą tendencję do generowania problemów trzeciorzędowych jak np. ból kolan w wyniku zwyrodnienia. Ale przede wszystkim z czasem problem się pogłębia, czyli pojawia się coraz więcej zgięcia co w efekcie wpływa negatywnie na funkcję chodu, czyli skrócenie dystansu i zmniejszenie prędkości. Często osoby dorosłe prezentujące ten wzorzec chodu muszą na dłuższych dystansach korzystać z wózka inwalidzkiego.
Na pewnym etapie rozwoju wzorca kucznego samo leczenie zachowawcze i ortotyczne nie wystarczy. Ale przed podjęciem decyzji o leczeniu operacyjnym trzeba koniecznie idealnie zbadać i przeanalizować pacjenta, korzystając z analizy chodu 3D.
Przez wiele lat myślano, że ten wzorzec spowodowany jest przykurczem mięśni kulszowo – goleniowych. Okazuje się jednak, że nie zawsze tak jest a właściwie w większości przypadków mięśnie te mają prawidłową długość lub wręcz są za długie, więc ich wydłużanie powodowało pogorszenie sytuacji.
Dlatego ważna jest dokładna ocena długości funkcjonalnej tych mięśni podczas chodu oraz odpowiednia kwalifikacja do leczenia operacyjnego, które może faktycznie być związane z wydłużaniem tych mięśni lub (częściej) z osteotomią wyprostną kości udowej, czy wydłużaniem mięśnia biodrowo-lędźwiowego. Mówimy wtedy o zabiegu SEMLS (single event multilevel surgery) czyli o wielopoziomowej korekcji deformacji w jednym czasie.

Powszechnie wykonywane wydłużenia ścięgien mięśniowych (prawa noga) oraz zabiegi kostne (lewa noga), które obejmują jednorazową wielopoziomową chirurgię dzieci z diplegią spastyczną (SEMLS).
Wydłużenia mięśni i ścięgien i osteotomie kości są wykonywane obustronnie, ale są pokazane osobno dla przejrzystość. Nie każde dziecko wymaga wszystkich tych procedur. Plan chirurgiczny i jego rozległość są określane na podstawie pełnej oceny biomechanicznej, która obejmuje trójwymiarową analizę chodu. Najpopularniejsze operacje mięśni i ścięgien polegają na wydłużeniu mięśnia biodrowo-lędźwiowego na brzegu miednicy, wydłużenie przywodziciela długiego, transfer mięśnia prostego uda do półścięgnistego i śródmięśniowe wydłużenie mięśnia brzuchatego łydki (nigdy nie wydłużenie ścięgna Achillesa). Zabiegi kostne to osteotomia derotacyjna bliższego końca kości udowej, osteotomia derotacyjna w dystalnej części kości piszczelowej i operacje stabilizacji stopy
Screening and referral for children with physical disabilities
Variation of hamstrings lengths and velocities with walking speed
Obecnie wiemy, że ogromną rolę w rozwoju chodu kucznego odgrywa osłabienie siły mięśnia płaszczkowatego (lub całego kompleksu mięśnia trójgłowego łydki) oraz osłabienie siły mięśni pośladkowych, a więc prostowników i odwodzicieli stawu biodrowego.
Więc znowu wracamy do punktu, gdzie po wykonaniu zabiegu operacyjnego ogromną rolę odgrywa fizjoterapia (aktywne ćwiczenia) oraz pozycjonowanie i zabezpieczenie ortotyczne.
Podobne zaburzenia dźwigniowe występują w obrębie stopy czy stawu biodrowego i zawsze warto je zróżnicować z przykurczem. Ponieważ jeśli w zaburzeniach dźwigniowych wydłużymy mięsień to pogłębimy problem.
W obecnych czasach wykonywanie jakichkolwiek ingerencji chirurgicznych u dzieci z MPD bez użycia analizy chodu i umiejętnej jej interpretacji oraz połączenia z badaniem klinicznym jest po prostu „wróżeniem z fusów”. Są przypadki, w których nawet przy zastosowaniu analizy chodu trzeba się mocno zespołowo zastanowić. Osobiście uważam, że decyzje operacyjne powinny być podejmowane w interdyscyplinarnym zespole. Jako fizjoterapeuci możemy wnieść niezwykle dużo, ponieważ mamy umiejętność analizowania aktywności pacjenta na wielu poziomach i pod różnym kątem.
Nie poruszyłam tutaj zupełnie kwestii kończyn górnych. Mówiąc w skrócie – wygląda to podobnie. Przykurcze rozwijają się podobnie a wszelkie ingerencje chirurgiczne powinny być poparte analizą aktywności. Tylko przy kończynach górnych jest jeszcze trudniej, bo ruch jest bardziej złożony, norm dużo mniej, większy wpływ tułowia i dynamicznej stabilizacji centralnej a zabiegi operacyjne wymagają większej precyzji.
Pamiętajcie też, że powyższy tekst odnoszę do dzieci z problemami głównie spastycznymi. Jeśli dziecko prezentuje elementy dyskinezy to znowu obraz jest inny i na co innego trzeba zwrócić uwagę.
Niemniej jednak wierzę, że idziemy w dobrym kierunku. Rozwijając i korzystając z metod zachowawczych (a takie zmiany widzę na przestrzeni czasowej mojej pracy) możemy w znacznym stopniu ograniczać zmiany wtórne i im zapobiegać. Również rozwój diagnostyki, jak chociażby analiza ruchu 3D, pozwalają nam lepiej oceniać i planować leczenie inwazyjne.
[1] Nie możemy rozpatrywać dysbalansu mięśniowego w odniesieniu do jednego segmentu ciała lub do jednego stawu. Dla przykładu mięśnie zginające podeszwowo stopę są sześć razy silniejsze niż mięśnie zginające stopę grzbietowo i w chodzie również generują o wiele większy moment siły. Zatem mówiąc o balansie mięśniowym mam na myśli balans pomiędzy różnymi segmentami ciała oraz siłami zewnętrznymi np. siłą reakcji podłoża.
